29/7/2019
1. Sostenibilità di cure o di risorse?La sostenibilità del servizio sanitario nazionale è un tema sempre più discusso. Si fa sempre più attenzione alla disponibilità delle risorse finanziarie per sostenere le cure, mentre si fanno più frequenti gli allarmismi sulle capacità di resilienza di un servizio sanitario che sia in grado di mantenere nel tempo elevati standard di qualità (v.
4° Rapporto sulla sostenibilità del Servizio sanitario nazionale e ultimi
dati OCSE sulla spesa sanitariaOCSE sulla spesa sanitaria). Eppure, le notizie in tema di sostenibilità dell’assistenza appaiono tendenzialmente impostate soprattutto sugli aspetti finanziari, tanto che le analisi sembrano voler rispondere alla domanda se sia possibile mantenere negli anni a venire l’attuale sistema delle cure.
Tuttavia, parlare di sostenibilità del finanziamento del servizio sanitario non è la stessa cosa che parlare di sostenibilità del servizio sanitario. La domanda che non è scontato porsi potrebbe quindi essere: che cosa, nello specifico, deve essere “sostenibile”? La risposta parrebbe tanto scontata nella sua formulazione, quanto complessa nella sua specificazione: ciò che deve essere sostenibile sono le cure erogate ai cittadini.
Quindi, benché siano necessari sempre nuovi sforzi per compiere analisi complesse e studi approfonditi solo per iniziare a capire su “quali” cure e con quali metodi debba essere valutata la sostenibilità (date le risorse finanziarie, professionali e organizzative disponibili in un dato contesto), è altresì importante sviluppare degli strumenti operativi che possano aiutare a monitorare le capacità specifiche di un servizio sanitario di erogare un’assistenza universalistica, equa e di qualità, almeno ad un livello “essenziale”.
2. Come misurare la qualità, l’appropriatezza e l’equità del Servizio sanitario toscano?Il PROgramma dei Livelli Essenziali di Assistenza (
PROLEA) dell’ARS cerca di andare in questa direzione e mette a disposizione un sistema di indicatori finalizzato a misurare equità, qualità e appropriatezza nell’erogazione dei servizi sanitari attraverso le indicazioni del Nuovo sistema di Garanzia (NSG).
Il PROLEA mette in relazione indicatori di salute, di consumo di risorse e di esiti delle cure per “misurare” quanto siano effettivamente garantiti gli standard di qualità del Sistema sanitario nei contesti locali della Toscana (Aziende USL, zone-distretto). Non solo: monitorando la variabilità nell’erogazione dei Livelli essenziali di assistenza, se da una parte facilita le decisioni operative riguardo l’organizzazione dei servizi, dall’altra fornisce indicazioni circa l’equità nella distribuzione delle risorse all’interno di ASL, da parte dei manager e dei responsabili clinici a livello locale.
Il PROLEA non ambisce solo a monitorare il rispetto degli standard “essenziali” previsti per l’assistenza, ma si propone di:
- promuovere il miglioramento continuo della qualità dei servizi da parte dei professionisti,
- migliorare la trasparenza per i cittadini degli esiti di cura per le patologie più comuni,
- monitorare l’equità nella distribuzione delle risorse.
Ma il PROLEA, non vuole essere un dispositivo per produrre classifiche tra Aziende sanitarie o tra Aree vaste, quanto piuttosto uno strumento utile per leggere l’evolversi di una realtà complessa e articolata come quella del sistema toscano delle cure, all’interno di un panorama nazionale e internazionale sempre più problematico per il sostentamento dei sistemi assistenziali pubblici.
3. Letture attraverso il PROLEA: quali i livelli assistenziali toscani?Dall’analisi della Griglia LEA 2017 emergeva che l’area più critica per la Toscana era quella della
prevenzione. In particolare, la copertura vaccinale antinfluenzale tra gli anziani e la copertura vaccinale nei bambini a 24 mesi per una dose di vaccino contro il morbillo, la parotite, la rosolia (MPR).
I dati toscani 2018-2019 pubblicati su PROLEA attestano ancora oggi una copertura ben al di sotto della soglia di accettabilità (56%) per la vaccinazione antinfluenzale nell’anziano, senza differenze significative tra le Aziende USL (Centro 55,8%; Nord-ovest 56%; Sud-est 56,2%). E’ migliorato il livello di copertura vaccinale nei bambini dell’MPR. Finalmente raggiungiamo il livello ottimale (>95%), con una percentuale pari a 95,3%. Tuttavia la ASL Nord-Ovest dovrà lavorare ancora un po’ perché la percentuale di copertura si attesta al 93,9%.
Per l’area di
assistenza distrettuale, abbiamo iniziato a monitorare 15 indicatori tra cui il consumo pro-capite di prestazioni di risonanze magnetiche (RM) osteoarticolari in pazienti con più di 65 anni (codice D13C). Questo indicatore è considerato una proxy dell’appropriatezza di consumo di prestazioni ambulatoriali. Nei territori (ASL/Zone-distretto) dove il valore di tale indicatore è più alto si ritiene che vi sia un maggiore livello di inappropriatezza clinica, ma non esiste un valore di riferimento derivante dalla letteratura o dalla normativa.
Nel 2018 in Toscana il consumo pro-capite dei residenti ultra 65enni è pari a 0,015: in altri termini, è come se ogni residente toscano ultrasessantacinquenne su mille prestazioni ne consumasse 15. Nel 2014 venivano consumate 20 prestazioni su mille, tuttavia questo numero è andato progressivamente riducendosi, come visibile in figura sotto, segno di un guadagno in appropriatezza e quindi maggior garanzia del LEA. Nelle tre Aziende USL c’è una certa disomogeneità: gli anziani della Sud-est consumano 0,018 prestazioni pro-capite di RM osteoarticolari, contro 0,013 della Centro e 0,014 della Nord-ovest.
Figura 1 – Consumo procapite di prestazioni di RM osteoarticolari in pazienti con più di 65 anni, andamento temporale 2014-2018.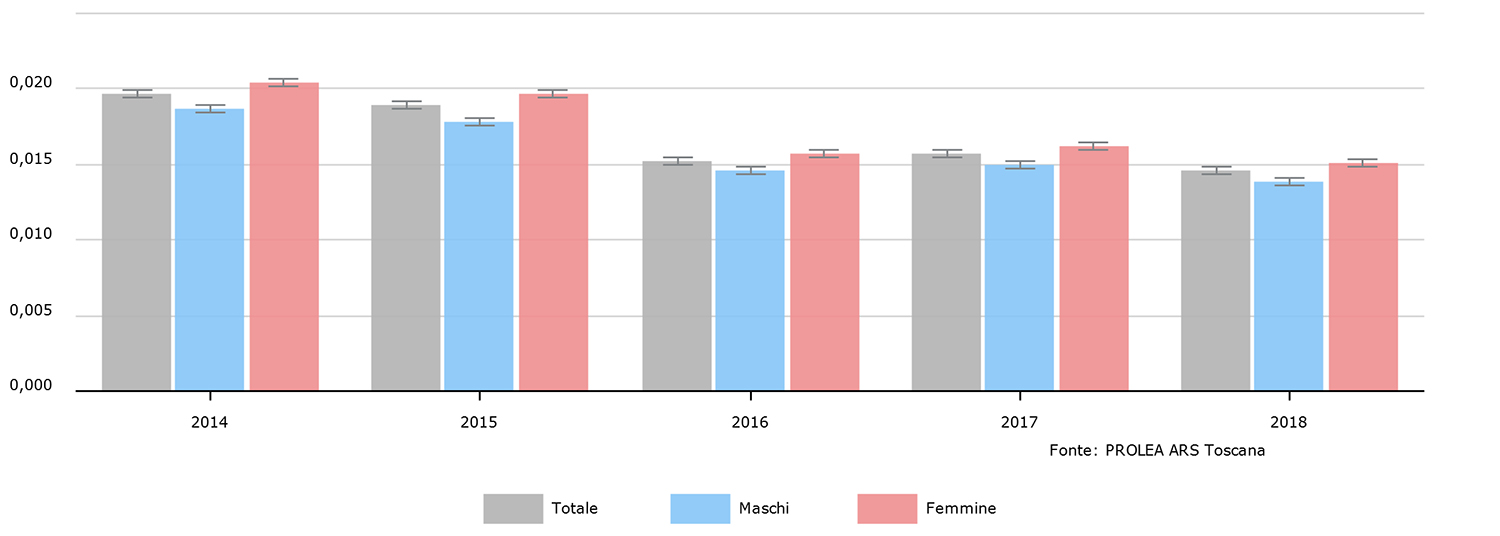
Per l’
area ospedaliera, che abbiamo corredato già con 10 indicatori, il rapporto tra ricoveri attribuiti a DRG (Diagnosis-related Group, raggruppamento omogeneo di diagnosi) ad alto rischio di inappropriatezza e ricoveri attribuiti a DRG non a rischio di inappropriatezza in regime ordinario (codice H04Z) mira a valutare la bontà dell’organizzazione della rete ospedaliera. In particolare, misura la capacità di erogare assistenza nel regime di ricovero più appropriato. L’attività afferente ai DRG Lea deve essere erogata privilegiando il regime di Day Hospital. Nel recente contesto dei Piani di rientro, parte dell’attività è stata trasferita al di fuori dell’ospedale, tramite l’attivazione di “Percorsi ambulatoriali complessi”, che mirano ad offrire una più efficiente erogazione dell’assistenza evitando il ricorso al ricovero ospedaliero, inappropriato sia dal punto di vista clinico che organizzativo. Nel 2018 questo rapporto è pari a 0,15 a livello regionale, con un trend in diminuzione negli ultimi 4 anni. Tra i maschi questo rapporto è più elevato (0,18) a sfavore dell’appropriatezza. In questo caso invece tra le Aziende USL non emergono differenze sostanziali (Centro=0,16 ; Nord-ovest=0,16; Sud-est=0,15).
Infine abbiamo inserito anche il capitolo dei percorsi diagnostici terapeutici assistenziali (
PDTA). Se analizziamo il percorso relativo al tumore della mammella, vediamo che è composto da 4 indicatori: tempestività dell'intervento chirurgico dalla diagnosi (codice PDTA06a), tempestività dell'inizio della terapia medica (codice PDTA06b), radioterapia complementare, (codice PDTA06c) e il follow up mammografico (codice PDTA06d).
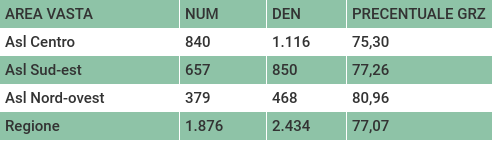
Per l’anno 2018, gli indicatori calcolati derivano da coorti diverse poiché le esposizioni hanno durata molto differente: da 60 gg prima dell’intervento a 18 mesi dopo l’intervento. Gli indicatori sulla tempestività dell’intervento, la radioterapia complementare e il follow-up mammografico riportano percentuali superiori al 75%, come mostrato nelle tabelle sottostanti.
Solo per l’indicatore relativo alla radioterapia complementare avviata entro 365 giorni dall’intervento si nota maggior disomogeneità tra Aziende: la ASL Centro non raggiunge l’80% dei casi, mentre le altre due Aziende superano il 90%.
La tempestività dell'inizio della terapia medica nei 45 giorni successivi l’intervento invece raggiunge percentuali molto più contenute, che si attestano sul 30%. Anche in questo caso le 3 ASL raggiungono percentuali piuttosto diverse: dal 28% della Nord-ovest al 40% della Sud-est.
Tabella 1 – Indicatori relativi al PDTA Tumore Mammella per singola Azienda USL, anno 2018.
Tempestività dell'intervento chirurgico dalla diagnosi, ovvero mammografia effettuata nei 60 giorni predecenti l’intervento (codice PDTA06a).
 Tempestività dell'inizio della terapia medica nei 45 giorni successivi l’intervento (codice PDTA06b).
Tempestività dell'inizio della terapia medica nei 45 giorni successivi l’intervento (codice PDTA06b).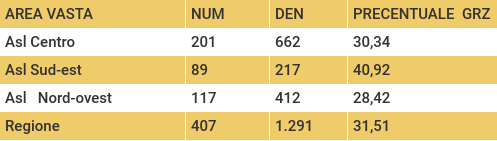 Radioterapia complementare avviata entro 365 giorni dall’intervento, (codice PDTA06c).
Radioterapia complementare avviata entro 365 giorni dall’intervento, (codice PDTA06c).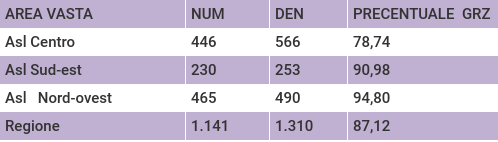 Follow-up mammografico nei 18 mesi successivi l’intervento (codice PDTA06d).
Follow-up mammografico nei 18 mesi successivi l’intervento (codice PDTA06d).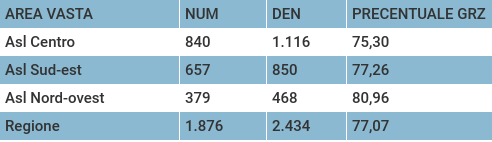 PROLEA
PROLEA è uno tra gli strumenti web più recenti dell’Agenzia, ancora in evoluzione. Il 2019 servirà per sperimentare gli indicatori, comprendere la bontà delle stime, implementare nuove misure.
Francesca Collini e Giacomo Galletti - ARS Toscana
 Per l’area ospedaliera, che abbiamo corredato già con 10 indicatori, il rapporto tra ricoveri attribuiti a DRG (Diagnosis-related Group, raggruppamento omogeneo di diagnosi) ad alto rischio di inappropriatezza e ricoveri attribuiti a DRG non a rischio di inappropriatezza in regime ordinario (codice H04Z) mira a valutare la bontà dell’organizzazione della rete ospedaliera. In particolare, misura la capacità di erogare assistenza nel regime di ricovero più appropriato. L’attività afferente ai DRG Lea deve essere erogata privilegiando il regime di Day Hospital. Nel recente contesto dei Piani di rientro, parte dell’attività è stata trasferita al di fuori dell’ospedale, tramite l’attivazione di “Percorsi ambulatoriali complessi”, che mirano ad offrire una più efficiente erogazione dell’assistenza evitando il ricorso al ricovero ospedaliero, inappropriato sia dal punto di vista clinico che organizzativo. Nel 2018 questo rapporto è pari a 0,15 a livello regionale, con un trend in diminuzione negli ultimi 4 anni. Tra i maschi questo rapporto è più elevato (0,18) a sfavore dell’appropriatezza. In questo caso invece tra le Aziende USL non emergono differenze sostanziali (Centro=0,16 ; Nord-ovest=0,16; Sud-est=0,15).
Per l’area ospedaliera, che abbiamo corredato già con 10 indicatori, il rapporto tra ricoveri attribuiti a DRG (Diagnosis-related Group, raggruppamento omogeneo di diagnosi) ad alto rischio di inappropriatezza e ricoveri attribuiti a DRG non a rischio di inappropriatezza in regime ordinario (codice H04Z) mira a valutare la bontà dell’organizzazione della rete ospedaliera. In particolare, misura la capacità di erogare assistenza nel regime di ricovero più appropriato. L’attività afferente ai DRG Lea deve essere erogata privilegiando il regime di Day Hospital. Nel recente contesto dei Piani di rientro, parte dell’attività è stata trasferita al di fuori dell’ospedale, tramite l’attivazione di “Percorsi ambulatoriali complessi”, che mirano ad offrire una più efficiente erogazione dell’assistenza evitando il ricorso al ricovero ospedaliero, inappropriato sia dal punto di vista clinico che organizzativo. Nel 2018 questo rapporto è pari a 0,15 a livello regionale, con un trend in diminuzione negli ultimi 4 anni. Tra i maschi questo rapporto è più elevato (0,18) a sfavore dell’appropriatezza. In questo caso invece tra le Aziende USL non emergono differenze sostanziali (Centro=0,16 ; Nord-ovest=0,16; Sud-est=0,15).


